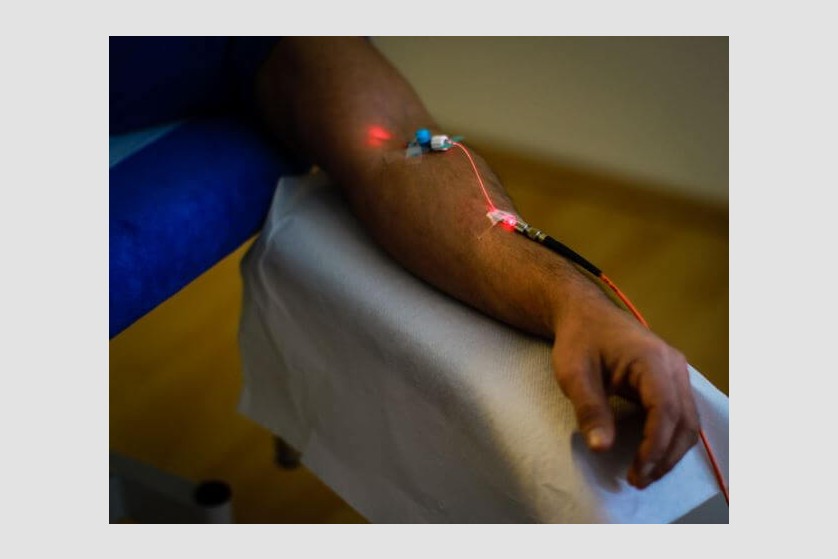
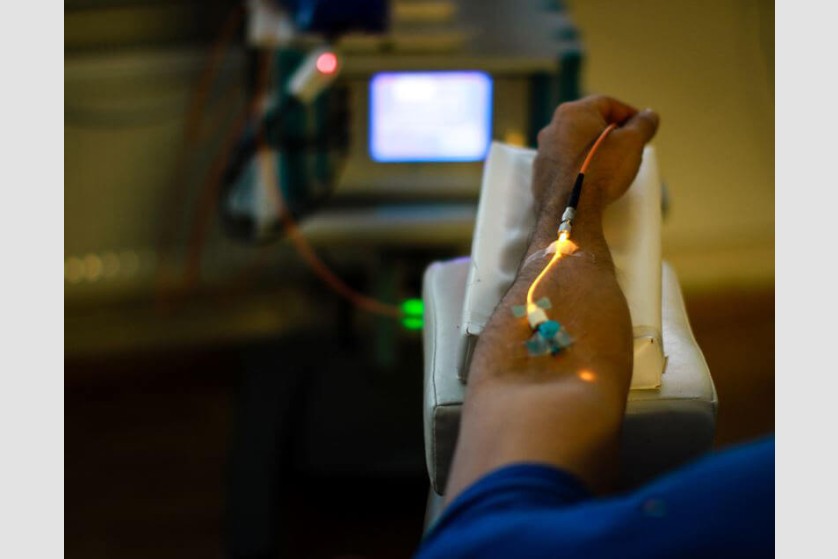
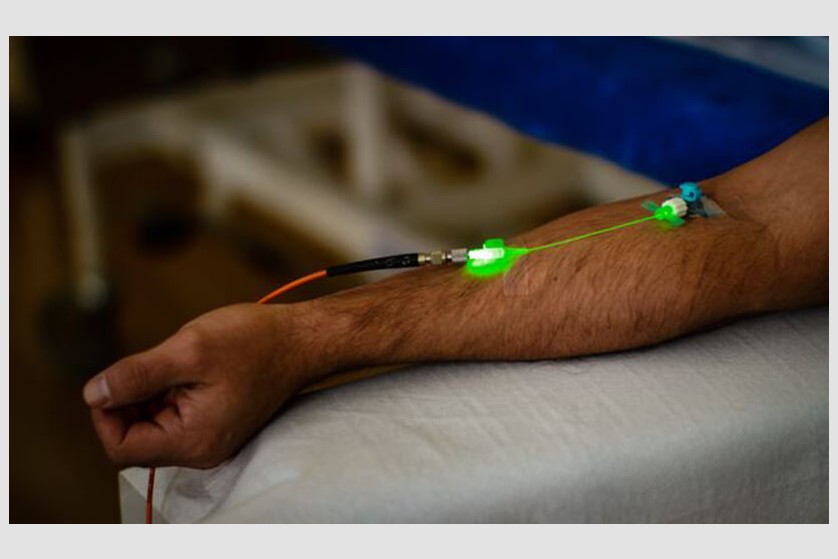
Laser intravenos. Terapii oxidative
Scurt istoric
Iradierea intravenoasă a sângelui a fost realizată, pentru prima oară, acum 30 de ani, în fosta Uniune Sovietică. Cu ajutorul unui cateter, sângele a fost expus direct unui fascicul laser. Diferitele testări in vitro au demonstrat faptul că iradierea ușoară a celulelor albe determină diferite efecte benefice, în special stimularea producerii de imunoglobuline, interferon și interleukine. După validarea acestei metode prin intermediul studiilor clinice, au fost publicate rezultate în revistele de specialitate care indicau efecte adiționale benefice și asupra altor căi metabolice.
În anul 2005, în Germania, dezvoltarea și certificarea în cadrul programului de cercetare Biophotonik II a unui nou dispozitiv medical de iradiere intravenoasă, a determinat aprobarea începerii de studii clinice care să permită introducerea acestei terapii în practica clinică curentă.
În anul 2003, FDA a aprobat utilizarea terapiei cu laser intravenos, cu ajutor tehnicii Class IV, ca manieră standard de îngrijire a afecțiunilor musculo-scheletice. Datorită numărului tot mai mare de studii ce validează eficiența acestei terapii în reducerea inflamației în corp și în accelerarea recuperării, un număr tot mai mare de clinicieni încorporează această tehnică în terapiile lor.
Terapia cu laser intravenos este aprobată și de organizații medicale precum, APTA (American Physical Therapy Association), IASP (International Association for the Study of Pain), NICE (Institute for Health and Clinical Excellence) și WHO (World Health Organization).Cum acționează în corp
Terapia cu laser intravenos reprezintă o tehnică neinvazivă și nemedicamentoasă de generare a unui răspuns fotochimic la nivelul țesuturilor disfuncționale sau afectate. Terapia cu laser poate scădea senzația dureroasă, reduce inflamația și accelera procesele de vindecare în cazul a numeroase afecțiuni acute și cronice. Principalul scop al tratamentului în cazul durerii și a condițiilor degenerative este acela de a îmbunătății funcția și mobilitatea structurilor afectate.
Studiile clinice au arătat că această terapie stabilizează, îmbunătățește valorile analizelor de laborator și determină modificări pozitive în cazul bolilor rezistente la alte forme de terapie.
Iradierea sângelui reprezintă una din cele mai eficiente modalități revitalizare a organismul și curățare a sângelui. Sunt reînnoite celulele sanguine, iar procesele de eroziune a vaselor de sânge sunt reduse. Este îmbunătățit aportul de nutrienți și oxigen de la nivelul celulelor, concomitent cu scăderea valorii hiperlipemiei și a nivelului toxinelor din sânge.
Prin stimularea metabolismului celular, ca urmare a expunerii la fasciculul luminos, sunt grăbite procese de vindecare. Fotonii (fascicul laser cu lungime de undă cuprinsă între 650 și 1300 nm) ce penetrează țesuturile sunt absorbiți de celule. Energia produsă ca urmare a absorbției este disipată sub formă de căldură, determinând încălzirea ușoară a țesutului. O dată ajunși în celulă, fotonii activează citocromul c de la nivelul mitocondriilor, determinând, astfel, creșterea producției de ATP și, totodată, intensificarea metabolismului celular. În plus, laserul stimulează și producția de oxid nitric (NO) și specii reactive de oxigen, implicate răspunsurile inflamatorii, dar și în alte căi de semnalizare celulară. NO este o moleculă necesară în procesele de semnalizare celulară, dar și un vasodilatator important. Producția concomitentă a acestor trei molecule determină creșterea concentrației factorilor de creștere, a proliferării și a motilității celulare, dar și a căilor metabolice implicate în procesele de viabilitate celulară. NO determină dilatarea vaselor de sânge, îmbunătățind circulația capilară în țesuturile afectate, cu creșterea aportului de oxigen și nutrienți și a eliminării produșilor toxici.
Astfel, sunt reduse senzația dureroasă și inflamația din corp, concomitent cu stimularea proceselor de vindecare.Procedura medicală
În timpul terapiei intravenoase, în vena din zona cubitală este introdus un cateter, cu ajutorul căruia sângele este expus direct la fasciculul laser. Intensitatea joasă a iradierii ce este absorbită de celulele din sânge declanșează diferite efecte în organism, cele mai importante fiind cel antiinflamator și de stimulare a funcției sistemului imunitar, în boli precum afecțiunile hepatice și cutanate, diabet și cancer.
Terapia este aplicată în ședințe a 20 – 60 de minute, de 3-5 ori pe săptămână, cu un total de 10 ședințe ce combină efectele diferitelor lungimi de undă ale laserului (roșie, verde, albastră, infraroșie).
La ora actuală, această tehnologie este utilizată cu succes în clinici din Europa, America de Nord și Japonia.
1. TERAPIA CU LASER INTERSTIȚIAL ȘI INTRAARTICULAR
În cazul acestor tehnici, este folosit un cateter steril ce permite aplicarea directă a fasciculul laser în zona afectată. În cazul afecțiunilor cronice și de rezistență la tratament, este observată o scădere importantă a intensității senzației dureroase și o stimulare a regenerării tisulare locale.
Cu ajutorul acestei tehnici și a aparaturii moderne utilizate, fasciculul laser penetrează țesuturile în profunzime (12 cm), ceea ce îmbunătățește considerabil efectele terapeutice resimțite de pacient în cazul unor afecțiuni precum, stenoze spinale, hernii de disc, artrite.
2. TERAPIA FOTODINAMICĂ
Terapia fotodinamică (PDT) este o metodă eficientă de tratament a cancerului, a afecțiunilor dermice și infecțiilor bacteriene.
Pacientului îi este administrat, intravenos sau direct în tumoră, un medicament fotosensibilizant. După un interval de timp specific, este aplicată lumina, cu ajutorul laserului la lungimea de undă corespunzătoare. Aceasta este absorbită de celulele marcate, determinând producția de specii reactive de oxigen ce vor distruge celulele canceroase prin intermediul apoptozei, necrozei sau alterării vascularizației tumorale.
Spre deosebire de tratamentul clasic chimioterapic, PDT nu alterează funcția imunitară, din contră, fiind observat un efect de imunizare ca urmare a aplicării acestei tehnici. Astfel, PDT poate fi utilizată și în cazul pacienților imunosupresați.Recomandări
Terapia laser intravenos poate fi utilizată, în principal, paleativ, dar poate avea și rol curativ, în situațiile în care chirurgia este contraindicată. Terapia este recomandată în:
- alergii,
- artrită reumatoidă,
- boala Lyme,
- boli cronice renale și hepatice,
- boli de inimă,
- calcificări osoase,
- cancer,
- contuzii,
- degenerare maculară,
- diabet,
- discopatii cu sciatică,
- discuri vertebrale protruzionate sau herniate,
- dislipemii,
- dureri cervicale, lombare,
- eczeme,
- fibromialgie,
- fracturi asociate țesuturilor moi,
- hipertensiune,
- oboseală cronică,
- osteoartrite,
- polineuropatii,
- reumatism,
- scleroză multiplă,
- sindroame de durere cronică,
- sindrom burn-out,
- tendinite,
- tinnitus.
Beneficii
Printre beneficiile pe care această terapie le are asupra sănătății se numără:
- Reducerea aportului de medicamente necesare în diferite patologii,
- Optimizarea statusului metabolic la diabetici (ex, reducerea HbA1c),
- Îmbunătățirea valorilor diferiților markeri sanguini specifici în patologia ficatului,
- Îmbunătățirea funcției imunitare (activarea macrofagelor, îmbunătățirea activității celulelor T, stimularea producției de interferon, interleukine, citokine),
- Îmbunătățirea stării generale a pacientului în cazul depresiei, oboselii cronice și a sindromului burn-out, prin creșterea concentrației serotoninei și a monocitelor,
- Reducerea anxietății,
- Îmbunătățirea funcțiilor senzomotorii la pacienții cu scleroză multiplă,
- Îmbunătățirea activității hipotalamice și pituitare,
- Reducerea senzației dureroase, inclusiv la pacienții cu rezistență la tratament,
- Creșterea performanțelor sportive,
- Tratamentul fibromialgiei și reumatismului, prin reducerea oboselii, a depresiei, creșterea oxigenării la nivel muscular, reducerea durerilor musculare prin creșterea eliberării de endorfine,
- Tratamentul insomniei, prin creșterea concentrației de melatonină,
- Reducerea administrării de medicație antihipertensivă la pacienții cu hipertensiune arterială severă,
- Îmbunătățirea proprietăților reologice ale sângelui,
- Reducerea riscului de embolism și tromboză,
- Îmbunătățirea microcirculației și reducerea zonelor ischemizate,
- Tratamentul bolilor coronariene, cardiomiopatiilor,
- Reducerea artimiei cardiace,
- Prevenirea restenozării,
- Tratamentul bolilor varicoase,
- Accelerarea proceselor de vindecare cutanată,
- Detoxifiere,
- Reducerea infecțiilor din corp și efect antitumoral, prin generarea de oxigen singlet și radicali liberi în celulele fotostimulate, molecule citotoxice pentru patogeni și celulele canceroase,
- Boală parodontală, carii dentare, infecții bucale, candidoză orală,
- Stimularea proceselor de reparare osoasă prin activarea proliferării fibroblastice și osteoblastice.
Radiația luminoasă de culoare roșie:
- stimulează funcția imunitară,
- activează macrofagele,
- stimulează producerea de citokine și interferon,
- stimulează microcirculația și creșterea oxigenării tisulare,
- stimulează activitatea citocromului c, cu creșterea producției de ATP în celule,
- efect antitumoral.
Radiația luminoasă de culoare verde
- crește cu 20% aportul de oxigen, prin modificarea conformației sterice a moleculelor de hemoglobină,
- crește cu până la 30% producția de ATP, prin stimularea lanțulului respirator mitocondrial,
- îmbunătățește calitățile membranei eritrocitare.
Radiația luminoasă de culoare albastră:
- scade nivelul inflamațiilor din organism,
- stimulează complexul I al lanțului respirator mitocondrial, crescând producția celulară de ATP,
- prin stimularea producției de specii reactive de oxigen, distruge microorganismele din fluxul sangvin,
- în combinație cu riboflavina, are efect antibacterial, antiviral și antiparazitic,
- stimulează microcirculația prin creșterea producției de NO,
- în combinație cu curcumina, ca agent fotosensibilizator, are efect antitumoral.
Radiația infraroșie:
- stimulează citocromul c, cu creșterea producției de ATP.
Radiația luminoasă de culoare galbenă
- stimulează complexele mitocondriale II și III,
- detoxifică organismul prin curățarea sângelui și stimularea drenajului limfatic,
- influențează metabolismul vitaminei D, cu efect asupra sănătății osease, tisulare și imunitare,
- împreună cu hipericina, unul din cei mai puternici fotosensibilizatori naturali obținuți din sunătoare (Hypericum perforatum), are efecte antitumorale, antibacteriene și antivirale,
- efecte antidepresive, prin îmbunătățirea metabolismului serotoninei. Există studii care au demonstrat că efectul antidepresiv al hipericinei poate fi îmbunătățit semnificativ de laserul cu radiație luminoasă galbenă.
Studii clinice arătat că laserul cu radiația luminoasă galbenă este eficient în infecțiile cronice, sindromul de oboseală cronică, infecțiile virale (zona zoster, EBV, herpes), boala Lyme, tulburările de anxietate (în combinație cu hipericină sau triptofan, la pacienții cu deficiență de serotonină).
Efectul antitumoral
La ora actuală este cunoscut faptul că PDT mediază afectarea tumorală prin trei mecanisme. În primul rând, e vorba de generarea de specii reactive de oxigen (ROS), cu efect direct de distrugere a celulelor canceroase. De asemenea, PDT afectează și vascularizația tumorală, determinând sistarea alimentării cu sânge în zona respectivă. Iar cel de-al treilea mecanism este reprezentat de activarea unui răspuns imun specific targetat împotriva celulelor tumorale. Bineînțeles, cele trei mecanisme nu acționează independent, fiind descrise interferări.
Rolul medicamentul fotosensibilizant administrat este acela de a transfera energia din fasciculul luminos la nivelul oxigenului molecular, în vederea generării de ROS. Se crede că efectul biomodulator ce apare la nivel celular și tisular este determinat, de fapt, și de absorbția energiei luminoase de către fotoreceptorii endogeni.
Receptorii primari fotoactivați sunt componente ale ciclului respirator celular. Activarea acestor receptori determină, în funcție de doza de energie luminoasă administrată, stimularea sau inhibarea metabolismului celular. Se crede că dozele mici sunt cele care reglează producția de specii reactive de oxigen. Lumina din spectrul vizibil poate determina modificări fotochimice la nivelul fotoreceptorilor mitocondriali, alterând metabolismul celular și producând un efect de transducție la nivelul altor componente celulare (efect biomodulator). Alte studii sugerează faptul că acest efect este determinat și de modificările fotofizice ale canalelor de Ca2+ de la nivelul membranei celulare.
PDT utilizează energia luminoasă în vederea afectării sau distrugerii țesutului targetat. Energia este transferată oxigenului molecular în vederea sintezei unei forme de oxigen, oxigenul singlet. Se crede că acest oxigen singlet este cel care imprimă cel mai important efect citotoxic, reacționând cu componentele celulare și determinând, în cele din urmă, apoptoza celulară și distrugerea tumorii. În timpul acestui proces, medicamentul fotosensibilizant este regenerat, pentru a acționa catalitic, cu producția a numeroase molecule de oxigen singlet la o singură moleculă de sensibilizant administrat.
Rezultatele unui trial clinic I/II au demonstrat că PDT poate determina ablația tumorilor pituitare, prevenind recurența la pacienți care suferiseră rezecție chirurgicală și radioterapie.
În cazul cancerelor de piele, PDT este unul din tratamentele de rutină, utilizarea sa fiind tot mai larg răspândită.
Studiile au descris diferite avantaje ale terapiei, comparativ cu alternativele clasice (intervenția chirurgicală și radioterapia): este o metodă non-invazivă, poate fi administrată specific, doze repetate pot fi administrate fără a exista riscul limitărilor asociate radioterapiei. PDT poate fi administrată în spitale, clinici sau centre medicale de recuperare, și nu este grevată de efecte secundare.
Karu T. Health Phys 1989; 56:691–704.
Smith K. Laser Ther 1991; 3:19–24.
Silva GB et al. Photomed Laser Surg 2011; 29:27–31.
Carvalho PA et al. Oral Oncol 2011; 47(12):1176–1181.
Gouvea de Lima A et al. . Int J Radiat Oncol Biol Phys 2012; 82:270–275.
Hopper C. Lancet Oncol 2000; 1:212–219.
Oleinick NL, Morris RL, Belichenko I. Photochem Photobiol Sci 2002; 1:1–21.
Henderson BW, Dougherty TJ. Photochem Photobiol 1992; 55:145–157.
Morton CA et al. Br J Dermatol 2002; 146:552–567.
Piacquadio DJ et al. Arch Dermatol 2004; 140:41–46.
Szeimies RM et al. J Am Acad Dermatol 2002; 47:258–262.
Freeman M et al. J Dermatol Treat 2003; 14:99–106.
Marks PV et al. Br J Neurosurg 2000; 14:317–325.
Muller PJ, Wilson BC. J Clin Laser Med Surg 1996; 14:263–270.
Popovic EA, Kaye AH, Hill JS. J Clin Laser Med Surg 1996; 14:251–261.
Hahn SM, Smith RP, Friedberg J. Curr Treat Options Oncol 2001; 2:375–383.
Dougherty TJ. J Clin Laser Med Surg 2002; 20:3–7.
Pass HI et al. Ann Surg Oncol 1994; 1:28–37.
Dougherty T et al. JNCI Cancer Spectrum 1998; 90:889–905.
Diamond I et al. Lancet 1972; 2:1175–1177.
Efecte adverse și contraindicații
Tratamentul nu impune spitalizarea pacientului. Terapia este bine tolerată, efectele adverse înregistrate fiind, de obicei, senzații de arsură, durere sau înțepături. Terapia poate fi combinată și cu alte forme de terapie (ex, oxigenoterapia). Procedura de iradiere poate fi, uneori, dureroasă.
Nu se recomandă utilizarea terapiei în următoarele cazuri: sarcină sau alăptare, melanom, carcinom scuamocelular invaziv, lupus eritematos.Bibliografie selectivă
Brown SB et al. Lancet Oncol 2004; 5:497-508.
Ferraresi C et al. Lasers Med Sci 2015; 30:1259–1267.
Hideki HR et al. Photomedicine and Laser Surgery 2013; 31(12): 586-594.
Kaiser PK et al. Ophthalmology 2009; 116:747-55.
Kunishige JH et al. Clinics in Dermatology 2007; 25(5): 454-461.
Lou PJ et al. Technol Cancer Res Treat 2003; 2:311-7.
Maisch T. Lasers Med Sci 2007; 22:83-91.
Moghissi K, Dixon K. Photodiagnosis Photodyn Ther 2008; 5:10-8.
Sadick NS, Weiss R. Dermatologic Surgery, 28: 21–25.
Wang KK et al. Endoscopy 2008; 40:1021-5.
Wennberg AM et al. Transplantation 2008; 86:423-9.